抗HIV薬に対する耐性 Antiretroviral
Resistance
薬剤耐性の分類および各薬剤耐性の割合における傾向
薬剤耐性は感染時の薬剤耐性HIVの伝播(伝播性薬剤耐性)、またはウイルス学的非抑制時に獲得(獲得性薬剤耐性)
強力な併用ARTの時代において、治療歴のある患者と未治療患者の両方を対象としたARV耐性に関する疫学研究が数多く実施されている。
ARV耐性の発現は、個々の患者のARVへの曝露歴、服薬アドヒアランスおよび十分な活性を有するARVレジメンの入手可能性によって左右される。
患者のARV使用歴は薬剤耐性ウイルスの出現率に大きな影響を及ぼす。
- •例えば、NRTIの単剤療法または2剤併用療法の治療歴がある患者の割合が多い集団では、HIV複製の抑制が不十分であったため、ARV耐性ウイルスの出現率がより高いと考えられる。
薬剤耐性は感染時の薬剤耐性HIVの伝播によることもあれば、ART下でウイルスが複製している期間に獲得することもある。
- •通常、複製はARVの血中濃度が低下しているときに起こる(例えば、アドヒアランス不良、休薬期間中または薬物相互作用による)。
- •複製能を高める自然突然変異が生じる。
- •このような変異を有するウイルスが優勢なHIV株になる。
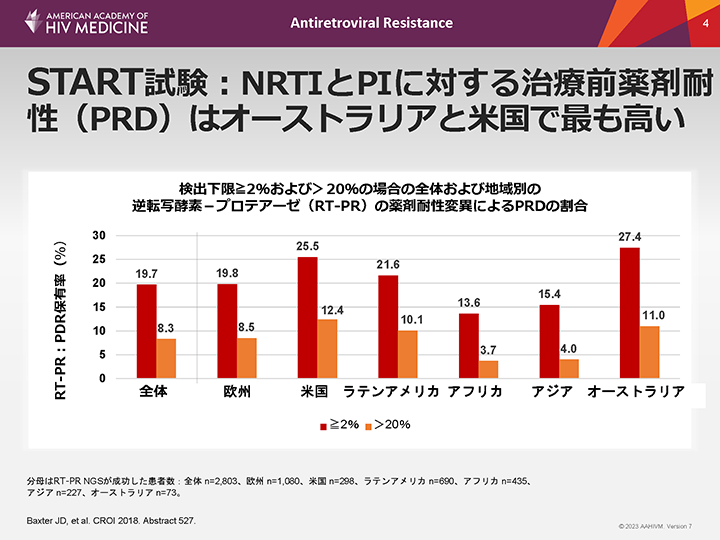
START試験:NRTIとPIに対する治療前薬剤耐性(PRD)はオーストラリアと米国で最も高い
治療前薬剤耐性(PDR)に関する国際共同サーベイランス試験では、逆転写酵素(RT)とプロテアーゼ(PR)の薬剤耐性変異(DRM)を調べるために、一般的にバルクシーケンシング(サンガー法)が用いられている。次世代シーケンシング(NGS)はより感度が高いため、低頻度のマイナーバリアントを検出することができる。
START試験には、35ヵ国のART未経験のHIV感染者4,684例を登録した。検体の41.8%は2009~2011年に収集し、残りの58.2%は2012~2013年に収集した。3,076検体についてHIV-1サブタイプを決定したところ、61%がサブタイプB、39%がnon clade Bであった。
RT-PRのDRMに関して、START試験における全体のPDRの割合は、検出下限2%以上の場合は19.7%、検出下限20%超の場合は8.3%であった。
RT-PRのDRMによるPDRの割合はオーストラリアと米国で最も高く、アフリカで最も低かった。
一部のDRMはマイナーバリアントとしてのみ検出されたため(例えば、検出下限が2~20%の間)、従来のシーケンシング法では見落とされていた可能性が高い。このようなマイナーバリアントが臨床反応に及ぼす影響については、さらなる検討が必要である。
参考文献
- Baxter JD, Dunn D, Marvig RL, et al. Pretreatment HIV Drug Resistance in the START Study using Next Generation Sequencing. Program and abstracts of the 2018 Conference on Retroviruses and Opportunistic Infections. March 4-7, 2018. Boston, MA. Abstract 527.
Baxter JD, Dunn D, White E, et al. Global HIV-1 transmitted drug resistance in the INSIGHT Strategic Timing of AntiRetroviral Treatment Trial. HIV Med. 2015 Apr;16(1):77-87.
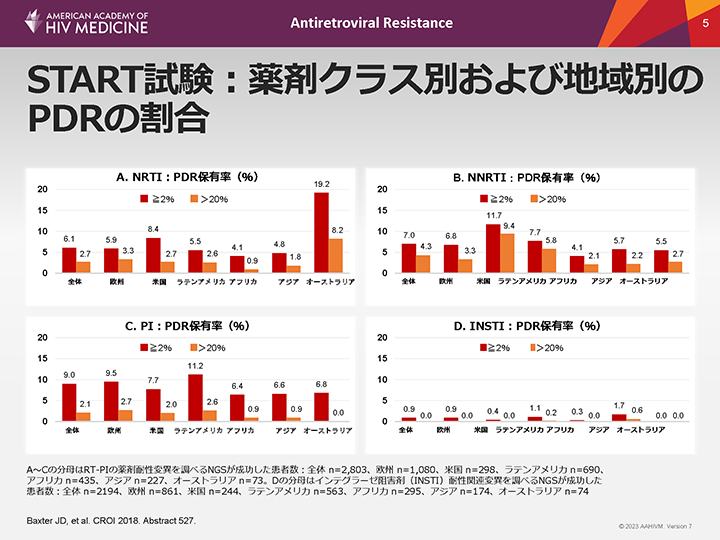
START試験:薬剤クラス別および地域別のPDRの割合
START試験1,4において、全体ではプロテアーゼ阻害薬(PI)に対する治療前薬剤耐性(PDR)の割合が最も高く、NGSを用いた場合は9.0%、従来のサンガー法では2.0%であった。PIクラスのうち、PDRの割合が最も高かったのはラテンアメリカ(11.2%)であり、次いで欧州(9.5%)、米国(7.7%)、オーストラリア(6.8%)の順であった。NGSを用いた場合、全体のNNRTIに対するPDRの割合は7.0%であり、最も高かったのは米国(11.7%)で、次いでラテンアメリカ(7.7%)、欧州(6.8%)、アジア(5.7%)の順であった。全体のNRTIに対するPDRの割合は6.1%であり、最も高かったのはオーストラリア(19.2%)で、米国(8.4%)、欧州(5.9%)、ラテンアメリカ(5.5%)の順であった。START試験では、INSTIに対するPDRの割合は非常に低く、全体でわずか0.9%であった。最も高かったのはアジア(1.7%)であり、ラテンアメリカ(1.1%)、欧州(0.9%)、米国(0.4%)の順であった。インテグラーゼの変異は主にマイナーバリアントで認められた。
フランス国立エイズ・ウイルス性肝炎研究機構(ANRS)の試験では、フランスの46施設で2014~2016年に採取した1,121検体(2014年:n=355、2015年:n=381、2016年:n=385)におけるプロテアーゼおよび逆転写酵素の伝播性薬剤耐性関連変異(TDRAM)をThe World Health Organization 2009 List of Mutations For Surveillance of Transmitted Drug Resistant HIV Strains (WHO 2009 List of Mutations)を用いて同定し、エトラビリン、リルピビリンおよびINSTIに対するTDRAMを国際エイズ学会(IAS)およびANRSのリストを用いて同定した2,3。
フランスではこの期間のTDRAMの保有率は、WHO 2009 List of Mutationsを用いると10.8%(95%信頼区間[CI]:9.0~12.8)、WHO 2009 List of MutationsおよびANRSによる2017年のHIV-1 genotypic drug resistance interpretation’s algorithm(エトラビリン[ETR]とリルピビリン[RPV]に対するTDRAMを含む)を用いると18.6%(95%CI:16.4~21.0)であった。TDRAMの保有率は以下の通りであった:
- •PI:2.9%(95%CI:2.0~4.1)
- •NRTI:5.0%(95%CI:3.8~6.4)
- •第1世代NNRTI:4.0%(95%CI:2.9~5.3)
- •第2世代NNRTI(RPVおよびETR):9.4%
- •INSTIに対するTDRAM:5.4%
- •L74M n=8、E92Q/G n=1、T97A n=12、E138K n=3、E157Q n=17、S230R n=2、R263K n=12。E92Q+T97AおよびL74M+T97Aの二重変異がそれぞれ1例に認められた。
これらの結果は、以前の調査(PI、NRTIおよび第1世代NNRTIについては1996年まで遡る)と同様である。NNRTI(ETRおよびRPVを含む)に対する耐性率が高く(12.7%)、INSTIに対する高いTDRAM保有率とともに認められた。
参考文献
- Baxter JD, Dunn D, Marvig RL, et al. Pretreatment HIV Drug Resistance in the START Study using Next Generation Sequencing. CROI 2018. March 4-7, 2018. Boston, MA Abstract 527.
- Chaix ML, Grude M, Delagreverie H, et al. High Prevalence of NNRTI and INI-resistant polymorphic virus in primary HIV infection. CROI 2018. March 4-7, 2018. Boston, MA. Abstract 529.
- Visseaux B, Assoumou L, Mahjoub N, et al. Surveillance of HIV-1 primary infections in France from 2014 to 2016: Toward stable resistance, but higher diversity, clustering and virulence? J Antimicrob Chemother. 2020;75(1):183-193.
- Baxter JD, Dunn D, White E, et al. Global HIV-1 transmitted drug resistance in the INSIGHT Strategic Timing of AntiRetroviral Treatment Trial. HIV Med. 2015 Apr;16(1):77-87.
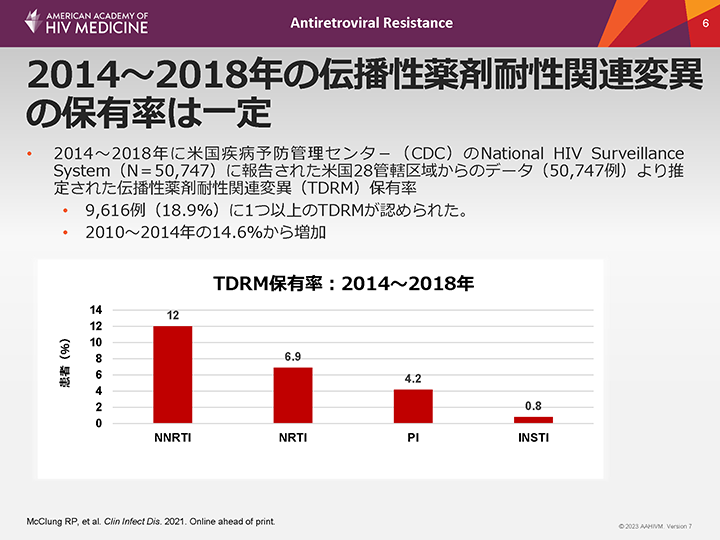
2014~2018年の伝播性薬剤耐性関連変異の保有率は一定
2014~2018年にHIV感染症と診断された米国の患者を対象に、伝播性薬剤耐性関連変異(TDRM)保有率と一般的な抗HIV薬に対する予測される感受性を評価した。米国の28の管轄区域の患者は診断後3ヵ月以内に薬剤耐性検査を受け、その結果は米国CDCのNational HIV Surveillance Systemに報告された。この解析では、合計9,616例の患者(18.9%)に伝播性薬剤耐性HIV-1が認められた。2014~2018年のTDRM保有率は一定であったが、2010~2014年の14.6%から増加した。各薬剤クラスに対する耐性をスライドに示した。INSTIに対するTDRMの保有率が最も低かった。
参考文献
- McClung RP, Oster AM, Bañez Ocfemia MC, et al. Transmitted Drug Resistance Among HIV-1 Diagnoses in the United States, 2014-2018. Clin Infect Dis. 2021. Online ahead of print.
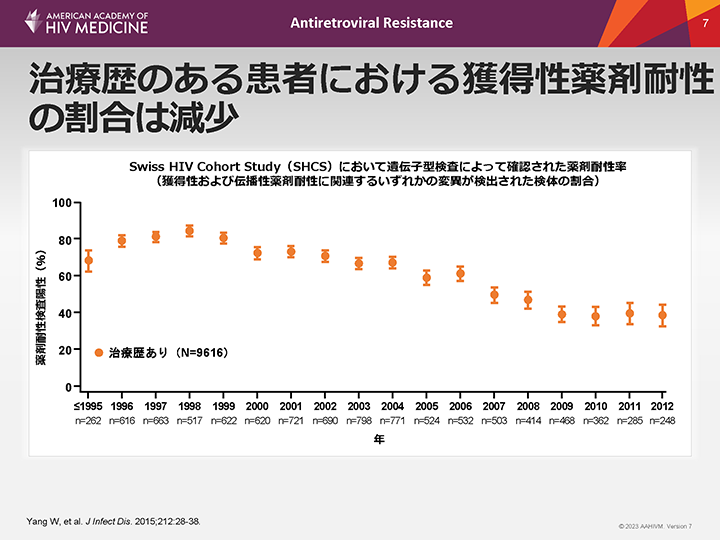
治療歴のある患者における獲得性薬剤耐性の割合は減少
より強力で忍容性が良好なレジメンが利用可能になるにつれ、ウイルス学的失敗率も低下してきているため、現在、先進国の治療歴のある患者のARV耐性の割合は減少している。また、それに比例して最適ではない治療を受けている患者の割合も減少している。
1998~2012年までのSwiss HIV Cohort Studyの結果によると、治療歴のある患者のARV耐性の割合は年々減少しているが、未治療患者における割合は減少していない(未治療患者のデータは示されていない)1。
1999~2013年の15年間に同一コホートを対象に行われたその後の解析では、ART投与歴のある患者の薬剤耐性の割合は1999年の57.0%から2013年には37.1%に減少した。3クラスの薬剤に対する耐性の割合は9.0%から4.4%に減少し、2006年以降に治療を開始した患者では常に0.4%未満であった。2013年にこのコホート研究に積極的に参加していた薬剤耐性HIVを有する患者の大部分(59.8%)は、1999年以前にARTを開始していた2。
獲得性薬剤耐性の割合は全体的に減少したものの、いくつかの患者集団は依然として新たに薬剤耐性を獲得するリスクがある。Swiss HIV Cohort Studyの患者を対象とした症例対照研究の多変量解析により、失業、アフリカ出身、抗感染症薬の併用、および精神疾患の症状は、すべて獲得性薬物耐性と関連していることが明らかとなった3。
参考文献
- Yang W, Kouyos R., Scherrer A, et al. Assessing the paradox between transmitted and acquired HIV type 1 drug resistance mutations in the Swiss HIV cohort study from 1998 to 2012. J Infect Dis. 2015;212:28-38.
- Scherrer AU, von Wyl V, Yan W, et al. Emergence of acquired HIV-1 drug resistance almost stopped in Switzerland: A 15-year prospective cohort analysis. Clin Infect Dis. 2016;62(10):1310-1317.
- Abela IA, Scherrer AU, Böni J, et al. Emergence of drug resistance in the Swiss HIV Cohort Study under potent antiretroviral therapy Is observed in socially disadvantaged patients. Clin Infect Dis. 2020;70(2):297-303.